
Se cree que la diabetes se desarrolla en quienes consumen muchos dulces. De hecho, se trata de una patología mucho más compleja, que depende sólo en parte de la nutrición y puede desarrollarse en cualquier persona.
Diabetes mellitus: definición de la enfermedad.
La diabetes mellitus (DM) es un grupo de enfermedades asociadas con trastornos metabólicos. Las personas con diabetes no pueden digerir los carbohidratos adecuadamente. Como resultado, su concentración de glucosa (azúcar en sangre) aumenta significativamente.
La glucosa es un tipo de azúcar que sirve como principal fuente de energía del cuerpo.
El exceso de glucosa tiene un efecto tóxico y destruye las paredes de los vasos sanguíneos, las fibras nerviosas y los órganos internos.
La diabetes mellitus se desarrolla por varias razones. Algunos tipos de enfermedad son de origen genético, mientras que otros están relacionados con el estilo de vida o factores ambientales.
El nombre de la enfermedad lo dieron los antiguos griegos. Traducido del griego, διαβαίνω significa "pasar", que se refiere al síntoma principal de la diabetes mellitus, la poliuria o la micción frecuente. Debido a esto, una persona pierde líquido continuamente y se esfuerza por reponerlo bebiendo la mayor cantidad de agua posible.
Sin embargo, este no es siempre el caso. Algunas formas de diabetes pueden desarrollarse asintomáticamente durante mucho tiempo o manifestarse tan levemente que una persona ni siquiera se da cuenta de que algo salió mal. E incluso con el curso típico de la enfermedad, a menudo pasan muchos años antes de que el exceso de glucosa en la sangre provoque el desarrollo de los síntomas de la enfermedad. Además, durante todo este tiempo la persona se encuentra en un estado de hiperglucemia y, en el momento del diagnóstico, ya presenta graves trastornos irreversibles de los riñones, los vasos sanguíneos, el cerebro, los nervios periféricos y la retina.
La enfermedad causa daños importantes al cuerpo. Sin tratamiento, el exceso de glucosa puede provocar un deterioro de la función de los riñones, el corazón y las células nerviosas. Pero estas complicaciones se pueden prevenir. Los médicos modernos tienen suficientes medicamentos y técnicas eficaces para tratar la diabetes.
Predominio
En 2019, la diabetes fue la causa directa de 1, 5 millones de muertes en todo el mundo. Además, en casi la mitad de los casos la enfermedad fue mortal en personas menores de 70 años. La otra mitad de los pacientes murió por complicaciones de la enfermedad: insuficiencia renal, daño cardíaco y vascular.

Además de los humanos, los animales también padecen diabetes. Por ejemplo, perros y gatos.
De 2000 a 2019, la tasa de mortalidad por diabetes en los países desarrollados aumentó un 3% y en los países de ingresos medianos bajos un 13%. Al mismo tiempo, la probabilidad de muerte por complicaciones de la enfermedad en personas de 30 a 70 años disminuyó un 22% en todo el mundo. Se cree que esto se debe a un mejor diagnóstico de la diabetes y a métodos eficaces para la prevención temprana de sus complicaciones.
Clasificación de la diabetes
En nuestro país utilizamos la clasificación de diabetes mellitus aprobada por la Organización Mundial de la Salud en 1999.
Diabetes mellitus tipo I
En este tipo de enfermedad, el páncreas de una persona produce poca hormona insulina, que es necesaria para transportar la glucosa a las células. Como resultado, la glucosa que ingresa a la sangre no puede ser absorbida completamente por las células, permanece en los vasos, se transporta a los tejidos y los destruye gradualmente.
Dependiendo de la causa de la disfunción pancreática, la diabetes tipo I se divide en dos subtipos: inmunomediada e idiopática.
Diabetes mellitus inmunomediadael resultado de la destrucción autoinmune de las células pancreáticas, por lo que el sistema inmunológico ataca por error su propio tejido sano. La diabetes generalmente comienza en la niñez o la adolescencia, pero puede desarrollarse en personas de todas las edades.
La diabetes inmunomediada a menudo se asocia con otros trastornos autoinmunes, como la enfermedad de Graves, la tiroiditis de Hashimoto, la enfermedad de Addison, el vitíligo o la anemia perniciosa.
La diabetes mellitus tipo 1 se desarrolla con mayor frecuencia en niños y adolescentes, aunque puede ocurrir a cualquier edad.
Diabetes mellitus idiopática.Una variante rara de la enfermedad. Estos pacientes no presentan signos de laboratorio de daño autoinmune, pero se observan síntomas de deficiencia absoluta de insulina.
Diabetes mellitus tipo II
En este caso, el páncreas produce suficiente insulina, pero las células son insensibles o resistentes a ella, por lo que no pueden absorber la glucosa y esta se acumula en la sangre.
Dependiendo de la causa principal, la diabetes mellitus tipo II se divide en diabetes mellitus tipo II con predominante resistencia a la insulina y deficiencia relativa de insulina y diabetes mellitus tipo II con secreción predominantemente alterada de insulina con o sin resistencia a la insulina.
Otros tipos específicos de diabetes
Otras formas específicas de la enfermedad incluyen patologías con un componente genético pronunciado, asociadas con enfermedades infecciosas o con la ingesta de determinados medicamentos, entre otras.
Defectos genéticos en la función de las células β pancreáticas.aquellos tipos de enfermedades en cuyo desarrollo se establece claramente un gen defectuoso.
Defectos genéticos en la acción de la insulina.El desarrollo de la patología está asociado con la acción periférica de la insulina, que se altera debido a mutaciones en el gen del receptor de insulina.
Enfermedades del páncreas exocrino.Por ejemplo, pancreatitis crónica y otras patologías inflamatorias.
Endocrinopatíaspatologías asociadas con la secreción excesiva de otras hormonas, como acromegalia, enfermedad de Cushing, hipertiroidismo.
Diabetes inducida por fármacos o sustancias químicas, puede ocurrir mientras se toman sustancias hormonalmente activas, agonistas α y β adrenérgicos, fármacos psicoactivos, diuréticos y quimioterapéuticos.
Diabetes asociada a enfermedades infecciosas.Como regla general, la enfermedad se desarrolla debido a infecciones virales (patógenos: virus Coxsackie, rubéola, virus de Epstein Barr).
Formas inusuales de diabetes mediada inmunológicamente.Por ejemplo, síndrome de inmovilidad y rigidez, lupus eritematoso sistémico.
Otros síndromes genéticos, a veces combinado con diabetes.
Diabetes mellitus gestacional
Aparece por primera vez durante el embarazo y se caracteriza por una disminución de la sensibilidad de las células a la glucosa. Se cree que la enfermedad se desarrolla debido a un desequilibrio hormonal. Después del parto, la afección vuelve a la normalidad o puede convertirse en diabetes tipo II.
Causas de la diabetes
La diabetes mellitus se desarrolla por diversas razones, incluidos trastornos genéticos y autoinmunes, enfermedades pancreáticas crónicas y hábitos alimentarios.
Causas comunes de diabetes:
- un mal funcionamiento del sistema inmunológico, por lo que ataca las células pancreáticas;
- trastornos genéticos que alteran la sensibilidad de los tejidos a la glucosa, cambian el funcionamiento del páncreas y reducen o detienen por completo la síntesis de insulina necesaria para la absorción de glucosa;
- infecciones virales Los virus Coxsackie, la rubéola, Epstein Barr y los retrovirus pueden penetrar las células del páncreas y destruir el órgano;
- enfermedades crónicas que afectan el páncreas, fibrosis quística, pancreatitis, hemocromatosis;
- enfermedades endocrinas síndrome de Cushing, acromegalia;
- toxinas (por ejemplo, rodenticidas, que se utilizan para matar roedores, metales pesados, nitratos);
- hábitos alimentarios el exceso de grasas y carbohidratos simples en la dieta puede provocar obesidad y disminución de la sensibilidad de las células a la insulina;
- medicamentos, algunos medicamentos hormonales (en particular, glucocorticosteroides), ciertos medicamentos para el tratamiento de enfermedades del corazón y del sistema nervioso, preparaciones de vitamina B (si se consumen en exceso).
Factores de riesgo para la diabetes
Dependiendo del tipo de diabetes, los factores de riesgo de la enfermedad difieren.
Factores de riesgo para la diabetes tipo I:
- herencia: la probabilidad de enfermarse es mayor si los parientes consanguíneos tienen diabetes;
- Algunas infecciones virales (p. ej. , rubéola, mononucleosis infecciosa) pueden desencadenar una reacción autoinmune en el cuerpo, lo que hace que el sistema inmunológico ataque las células pancreáticas.

El exceso de peso no causa diabetes tipo I, pero sí aumenta el riesgo de desarrollar diabetes tipo II.
Los factores de riesgo más comunes de diabetes mellitus tipo II, que no están directamente relacionados con un aumento de los niveles de glucosa en sangre: exceso de peso, sedentarismo, embarazo, etc.
Durante la actividad física, la glucosa se descompone activamente para producir energía; como sustrato se utilizan sustancias aportadas por los alimentos, así como las propias reservas de grasa del cuerpo. Con la obesidad, aumenta el volumen y, en consecuencia, el área de las membranas de grasa y otras células que contienen inclusiones lipídicas, la densidad relativa de los receptores de insulina por unidad de área disminuye, como resultado, las células se vuelven menos sensibles a la insulina y absorben la glucosa empeora.
Factores de riesgo de diabetes mellitus tipo II:
- sobrepeso y obesidad;
- un estilo de vida sedentario (sin actividad física, la glucosa se descompone más lentamente, por lo que las células pueden volverse menos sensibles a la insulina);
- diabetes mellitus en parientes consanguíneos;
- edad mayor de 45 años;
- La prediabetes es una afección en la que el nivel de glucosa en la sangre permanece en el límite superior normal durante mucho tiempo. Se dice que hay prediabetes si el análisis muestra valores de 5, 6 a 6, 9 mmol/l;
- diabetes mellitus durante el embarazo (diabetes gestacional);
- nacimiento de un niño que pese más de 4 kg;
- depresión;
- enfermedades cardiovasculares;
- hipertensión arterial (presión superior a 140/90 mm Hg);
- niveles elevados de colesterol de alta densidad "malo" (más de 0, 9 mmol/l) y triglicéridos (más de 2, 82 mmol/l);
- sindrome de Ovario poliquistico.
Síntomas de diabetes
La diabetes mellitus tipo I suele manifestarse con síntomas pronunciados; otros tipos de enfermedad pueden pasar desapercibidos durante mucho tiempo.
Síntomas comunes de la diabetes:
- sed fuerte;
- debilidad;
- micción frecuente;
- enuresis en niños que no han mojado la cama antes;
- pérdida de peso repentina sin motivo aparente;
- fuerte y constante sensación de hambre;
- Infecciones frecuentes del tracto urinario o infecciones por hongos.
Por otra parte, existen los llamados síntomas secundarios de la diabetes mellitus, que aparecen en las últimas etapas de la enfermedad y señalan complicaciones.
Síntomas secundarios de la diabetes:
- picazón en la piel;
- náuseas;
- vomitar;
- dolor abdominal;
- boca seca;
- debilidad muscular;
- visión borrosa;
- heridas que cicatrizan mal;
- entumecimiento en los dedos de las manos o de los pies;
- acantosis nigricans oscurecimiento de la piel del cuello, axilas, codos y rodillas;
- dermopatía diabética, las manchas pigmentarias con atrofia y descamación de la piel, ubicadas en las curvas de las extremidades inferiores, aparecen a menudo debido a la mala cicatrización de las heridas de las piernas;
- Ampollas de pénfigo diabético en las extremidades inferiores que varían en tamaño desde unos pocos milímetros hasta varios centímetros. Ocurre con mayor frecuencia en pacientes de edad avanzada con diabetes a largo plazo;
- dolor de cabeza;
- olor a acetona de la boca.
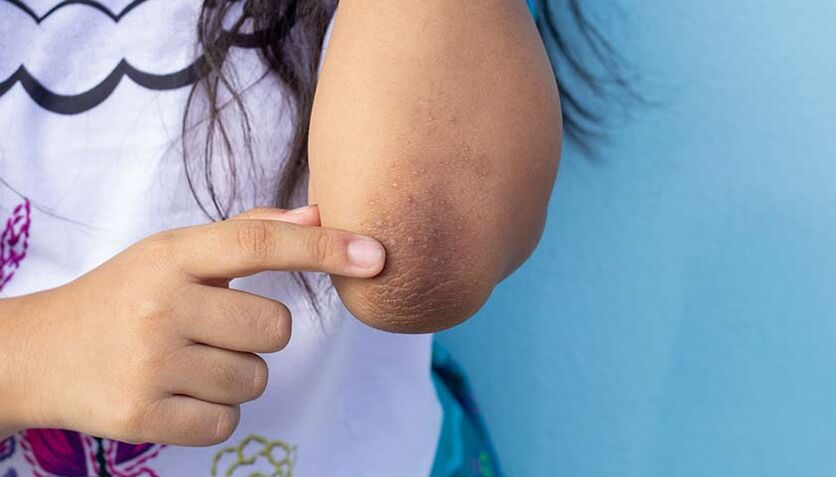
La acantosis nigricans, o el oscurecimiento de la piel del cuello, las rodillas, los codos y las axilas, puede ser un signo de diabetes.
Complicaciones de la diabetes
Las complicaciones suelen aparecer en pacientes con diabetes mellitus avanzada e incluyen retinopatía, nefropatía y polineuropatía.
La destrucción de grandes vasos provoca aterosclerosis, infarto de miocardio, accidente cerebrovascular y encefalopatía.
El control constante de la glucosa en sangre y la toma de medicamentos para reducir su nivel pueden prevenir o retrasar las complicaciones irreversibles de la diabetes.
Además, se altera la regeneración de los vasos pequeños. Debido a esto, las heridas en el cuerpo no sanan bien. Por lo tanto, incluso un pequeño corte puede convertirse en una úlcera profunda y purulenta.
Coma diabetico
El coma diabético es una complicación de la diabetes asociada con niveles de azúcar en sangre demasiado altos o, por el contrario, bajos.
Dependiendo de la concentración de glucosa en sangre, el coma diabético se divide en dos tipos: hipoglucémico (asociado a una disminución de los niveles de azúcar) e hiperglucémico (provocado por un aumento de su nivel).
coma hipoglucémicoGeneralmente ocurre en personas con diabetes que están en terapia con insulina.
La causa de tal coma es el exceso de insulina, que impide que el cuerpo eleve los niveles de glucosa en sangre a niveles normales. Esto sucede a menudo cuando la dosis de insulina se calcula incorrectamente o se altera la dieta, en la que la cantidad de insulina administrada no se corresponde con la porción de carbohidratos de los alimentos ingeridos.
Precursores del coma hipoglucémico:
- temblando en el cuerpo,
- escalofríos,
- mareo,
- nerviosismo o ansiedad
- hambre severa
- náuseas,
- visión borrosa,
- alteración del ritmo cardíaco.
"Regla 15" para frenar la hipoglucemia en la diabetes:
Si su nivel de "azúcar" disminuye, debe comer 15 g de carbohidratos rápidos (beber jugo, tomar una tableta de glucosa) y medir su nivel de glucosa en sangre después de 15 minutos. Si su nivel es bajo, ingiera otros 15 g de carbohidratos rápidos. Repita estos pasos hasta que el azúcar suba a al menos 3, 9 mmol/l.
En casos raros, un nivel bajo de azúcar en sangre puede provocar que una persona se desmaye. En tal situación, necesita una inyección urgente de la hormona glucagón, que realiza un trabajador de la ambulancia.
Algunas personas creen erróneamente que una persona en coma hipoglucémico necesita que le viertan un líquido dulce en la boca. Sin embargo, este no es el caso y está plagado de asfixia (asfixia).
Coma hiperglucémicoacompañado de una falta aguda de insulina, que puede ser causada por un estrés severo o una dosis insuficiente de insulina después de las comidas.

Se dice que se produce una hiperglucemia peligrosa si el nivel de glucosa en sangre supera los 13, 9 mmol/L.
Síntomas de hiperglucemia:
- sed fuerte
- micción frecuente,
- fatiga extrema
- visión borrosa,
- olor a acetona o aliento afrutado,
- náuseas y vómitos,
- dolor abdominal,
- respiración rápida.
Si aparecen tales síntomas, debe sentarse lo antes posible, pedir a otras personas que llamen a una ambulancia o llamarla usted mismo.
Diagnóstico de diabetes mellitus.
Si una persona tiene síntomas de aumento de la concentración de azúcar en sangre: sed constante, micción frecuente, debilidad general, visión borrosa, entumecimiento en las extremidades, debe consultar a un médico de cabecera lo antes posible.
Pero la mayoría de las veces, la diabetes mellitus se desarrolla de forma asintomática, por lo que se recomienda que todas las personas se sometan a una prueba de detección una vez al año para detectar la enfermedad en las primeras etapas y prevenir el desarrollo de complicaciones.
¿Con qué médico debo contactar si sospecho de diabetes mellitus?
Como regla general, la gente primero recurre a un médico de cabecera. Si se sospecha diabetes, los deriva a un especialista especializado que trata patologías metabólicas, un endocrinólogo.
Durante la consulta, el médico realizará un examen y un examen y, para confirmar el diagnóstico y determinar la gravedad de la diabetes, prescribirá pruebas instrumentales y de laboratorio.
Inspección
Si se sospecha diabetes, el médico aclarará el historial médico: casos de la enfermedad en parientes consanguíneos, patologías crónicas del páncreas, estilo de vida, enfermedades infecciosas recientes.
No existen signos específicos de diabetes que puedan detectarse durante el examen.
Durante el examen, el médico también evaluará el estado de la piel: con diabetes mellitus, pueden aparecer áreas oscuras de acantosis nigricans. Además, un especialista puede realizar una prueba rápida de glucosa. Superar los valores normales es motivo de un examen en profundidad.
Métodos de investigación de laboratorio.
Para el diagnóstico, se prescribe una prueba de glucosa en sangre. Su alto nivel junto con síntomas característicos como sed constante, micción frecuente y enfermedades infecciosas frecuentes es un claro signo de diabetes.
La concentración de glucosa en sangre se mide mediante una de las siguientes pruebas: prueba de glucosa en plasma en ayunas y posprandial, nivel de hemoglobina glucosilada (HbA1c), que refleja el nivel promedio de azúcar en sangre durante los últimos 3 meses.
Un nivel de HbA1c no superior al 6, 0 % (42 mmol/l) y un nivel de glucosa no superior a 5, 5 mmol/l se consideran normales.
Para realizar un diagnóstico certero, el estudio se realiza al menos dos veces en días diferentes. Si los resultados son ambiguos, se realiza una prueba de tolerancia a la glucosa, que permite identificar una sensibilidad celular alterada a la glucosa.
Además, su médico puede ordenar pruebas adicionales para distinguir la diabetes tipo 1 de la diabetes tipo 2: una prueba de autoanticuerpos y una prueba de cuerpos cetónicos en orina.
Los anticuerpos suelen estar presentes en personas con diabetes tipo I y cuerpos cetónicos en personas con diabetes tipo II.
Para evaluar la sensibilidad de las células a la insulina, el médico puede solicitar una prueba para calcular el índice HOMA-IR (modelo de evaluación de la resistencia a la insulina de homeostasis), que tiene en cuenta el nivel de glucosa y de insulina en la sangre.
Si se sospecha de formas hereditarias de diabetes, los expertos pueden recomendar pruebas genéticas para identificar mutaciones asociadas con formas hereditarias de diabetes mellitus e intolerancia a la glucosa.
Métodos de investigación instrumental.
Los exámenes instrumentales ayudan a identificar complicaciones de la diabetes: daño a la retina, daño al corazón, vasos sanguíneos, riñones y trastornos de la conducción nerviosa.
Se prescribe un examen de ultrasonido de los órganos internos para evaluar el estado de los riñones y el páncreas. Además, el médico puede derivar al paciente a un ECG para detectar anomalías en el corazón.
Para diagnosticar trastornos visuales, será necesario consultar a un oftalmólogo. Durante un examen oftalmológico, el médico evalúa el estado de la retina y examina la córnea a través de una lámpara de hendidura o con un oftalmoscopio.
Tratamiento de la diabetes
No existe cura para la diabetes. La terapia tiene como objetivo mantener niveles aceptables de glucosa en sangre y prevenir complicaciones de la enfermedad.
Las personas diagnosticadas con diabetes necesitan medir periódicamente sus niveles de glucosa en sangre, inyectarse insulina para la diabetes tipo 1 o tomar tabletas para la diabetes tipo 2, o inyectarse insulina para controlar los niveles de azúcar en sangre.
Para prevenir complicaciones de la enfermedad, su médico puede recomendarle otros medicamentos. Por ejemplo, medicamentos para controlar la presión arterial, diluir la sangre y prevenir enfermedades cardiovasculares, así como medicamentos que reducen el colesterol en sangre.
Monitoreo de los niveles de glucosa en sangre
Para controlar los niveles de glucosa en sangre se utilizan glucómetros clásicos y modernos sistemas de monitorización continua.
Un glucómetro es un dispositivo equipado con una aguja fina. Una persona se pincha el dedo y gotea sangre en una tira reactiva especial. El glucómetro muestra inmediatamente el resultado.
Los sistemas de monitorización son sensores que se instalan en el hombro, el estómago o la pierna. Estos sensores monitorean constantemente los niveles de glucosa en sangre. Los datos del dispositivo se descargan automáticamente a un monitor especial o a una aplicación del teléfono. Dichos dispositivos pueden señalar picos de azúcar en sangre, trazar curvas de glucosa durante períodos de tiempo, enviar información a su médico e incluso hacer recomendaciones sobre medidas de emergencia y de rutina y la necesidad de cambiar las tácticas de tratamiento de la diabetes.
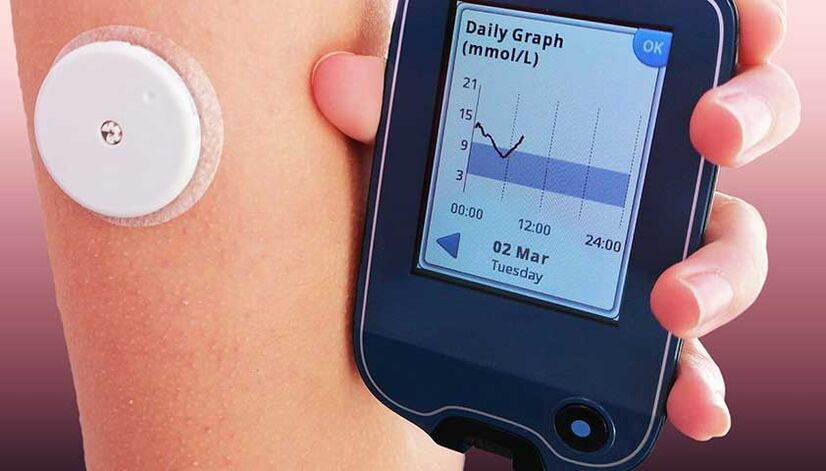
Usar el sistema de monitoreo no duele; no se siente en el cuerpo.
Dieta para la diabetes
No existe una dieta especial para personas con diabetes, pero es importante que las personas con este diagnóstico cuenten la cantidad de carbohidratos que ingieren todos los días y lleven un diario de alimentos.
conteo de carbohidratos
Los carbohidratos son los que más afectan los niveles de azúcar en sangre, por lo que es importante que las personas con diabetes no los eliminen, sino que los cuenten.
El recuento de carbohidratos es la base de la dieta de las personas con diabetes que reciben terapia con insulina. Para hacer esto, use el parámetro universal unidad de pan (XE).
1 XE corresponde aproximadamente a 15 g de carbohidratos netos o 20 a 25 g de pan y aumenta los niveles de glucosa en sangre en una media de 2, 77 mmol/l. Para absorber tal cantidad de glucosa, se requiere una dosis de insulina de 1, 4 unidades.
La cantidad de carbohidratos en la dieta de una persona con diabetes tipo I en promedio no debe exceder las 17 unidades de pan por día.
La cantidad de carbohidratos que una persona con diabetes normalmente puede tolerar varía de persona a persona y depende del peso, el nivel de actividad física, las necesidades calóricas diarias y cómo el cuerpo metaboliza los carbohidratos.
Puede calcular la cantidad necesaria de carbohidratos por día con un nutricionista o con su médico. Después de convertir los carbohidratos que consumes en unidades de pan, tu médico te ayudará a determinar la cantidad de insulina que necesitarás para absorber la glucosa. Con el tiempo, una persona aprenderá a calcular esto por sí misma.
Además, existen otras recomendaciones dietéticas para personas con diabetes:
- limitar la ingesta de calorías de todos los pacientes con sobrepeso;
- minimizar el contenido de grasas (principalmente de origen animal) y azúcares en los alimentos;
- consumir carbohidratos principalmente de verduras, cereales integrales y productos lácteos;
- excluir o limitar el consumo de bebidas alcohólicas (no más de 1 unidad convencional para mujeres y 2 unidades convencionales para hombres por día).
Pronóstico y prevención de la diabetes mellitus.
La diabetes mellitus es una enfermedad crónica que no se puede curar por completo. Pero los medicamentos y los cambios en el estilo de vida más saludables ayudan a evitar complicaciones y retardar la progresión de la enfermedad.
Sin tratamiento, el pronóstico de la diabetes mellitus es desfavorable: una persona puede morir debido a daños en el sistema cardiovascular.
Formas de prevenir la diabetes:
- actividad física regular;
- dieta variada con suficiente fibra, proteínas, grasas y carbohidratos;
- control de peso saludable;
- reducir el consumo de alcohol;
- dejar el alcohol y fumar.
Nutrición para la prevención de la diabetes mellitus tipo II
Una parte importante de la prevención de la diabetes tipo II es una dieta sana y variada. Para ello se ha desarrollado el principio o método de un plato saludable.
El Método del Plato Saludable divide los alimentos en cinco grupos principales: frutas y verduras, carbohidratos de liberación lenta, lácteos, proteínas y grasas. Puedes combinar estos grupos utilizando un plato normal. Las frutas y verduras deberían constituir un tercio o la mitad. Reduzca los carbohidratos un tercio o un poco más. La parte restante la ocupan los lácteos, un poco más de alimentos proteicos y una pequeña parte las grasas.

Comer según el principio de un plato saludable: la mitad es fibra, ⅓ carbohidratos lentos y el resto alimentos proteicos.
Además, se deben observar otros principios importantes de una alimentación saludable:
- beber según la sed;
- coma menos sal, no más de una cucharadita (5 a 6 g) por día;
- limitar el consumo de grasas trans (que se encuentran en muchos productos de comida rápida, tartas y pasteles preparados y procesados);
- reducir el consumo de grasas saturadas (que se encuentran en la bollería dulce, las carnes grasas, los embutidos, la mantequilla y la manteca de cerdo);
- Consuma menos azúcar, no más de 7 cucharaditas (30 g) por día.























